
Remedios decidió arreglarse “bien toda la boca” hace 15 años. Se gastó “tres millones de pesetas”, unos 18.000 euros, y sintió “mucha frustración” cuando los implantes empezaron a darle problemas. “Me salían llagas y flemones que no me dejaban ni comer. Luego comenzó a moverse uno de ellos y lo perdió. Por suerte fue el único, pero sigo teniendo molestias. Esto no es lo que esperaba. Yo pensaba que hacerse la boca era para siempre”, lamenta esta jubilada de 67 años.
Borja, de 48 años, trabaja en el sector de la importación y hace seis años, tras perder una muela en el lado inferior derecho de la boca, decidió ponerse en su lugar un implante. “Pasados unos cuatro años se me comenzó a infectar. Se me inflamaba la encía, me dolía, sangraba… El implante dio muy mal resultado y, aunque intentamos salvarlo, al final me lo tuvieron que quitar”, resume.
Remedios y Borja han pedido contar su historia sin dar sus apellidos ni dejarse fotografiar, ya que en ellos sigue pesando cierto temor de “lo que puedan pensar” los demás. “Me puse el implante para que no se viera que había perdido una muela, no voy a contárselo ahora a todo el mundo”, resume. Sus casos, sin embargo, son ilustrativos de un problema que afecta a millones de españoles, según los especialistas de la Sociedad Española de Periodoncia y Osteointegración (SEPA) que los han atendido.
“Casi una cuarta parte de los implantes dentales colocados [el 24%] Está en riesgo de perderse a causa de la periimplantitis, una infección causada por bacterias que provocan inflamación en la encía que rodea el dispositivo y que, además, causa la pérdida del tejido óseo que le da soporte. Según los estudios publicados, un tercio de los dispositivos afectados tendrá que ser retirado, otro tercio se recuperará con el tratamiento adecuado y el resto quedará en una situación intermedia: no se perderá, pero seguirá con signos de inflamación y progresión de la enfermedad”, explica José Nart, presidente de la sociedad científica y catedrática de Periodoncia en la Universidad Internacional de Cataluña (UIC).
Según datos de la consultora Keystone, de referencia en el sector, cada año se instalan en España casi dos millones de implantes dentales —entre 2020 y 2024 se han vendido más de nueve millones de unidades—, y los ciudadanos que llevan alguno de estos dispositivos superan los 15 millones. Estos datos suponen, en una estimación evaluada por la Fundación SEPA, que más de tres millones de españoles están en riesgo de perder un implante a causa de las infecciones.
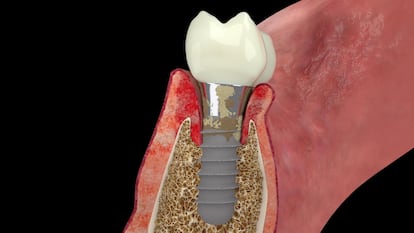
La instalación de un implante consta de dos fases. Una primera, con cirugía, en la que se instala el implante propiamente dicho, una especie de tornillo que va fijado en el hueso. Posteriormente, entre cuatro y seis meses más tarde, se coloca sobre él las llamadas fundas o coronas, que los profesionales denominan rehabilitaciones y que es la parte con forma de diente visible a simple vista.
Las bacterias que viven en la cavidad bucal, que colonizan las superficies de los implantes y desencadenan un proceso inflamatorio en los tejidos que los rodean, son la causa de estos problemas. “Salvo casos especiales, no son bacterias extrañas ni de las que el paciente se contagie, sino las habituales que habitan en la boca de cualquier persona. Estos microorganismos son especialmente patógenos si el paciente tiene periodontitis. [también conocida como piorrea] y esta no ha sido tratada con anteroridad”, cuenta David Herrera, catedrático de Periodoncia de la Universidad Complutense de Madrid (UCM).
La convivencia con las bacterias, por tanto, es inevitable. “Los implantes, como los dientes, están en parte dentro de nuestro organismo y en parte fuera. Es decir, hay una ruptura de las barreras del cuerpo que conduce a la colonización bacteriana. Es un proceso en el que interviene nuestro sistema inmunológico y que, en condiciones normales, alcanza un equilibrio en el que las bacterias están bajo control. Los problemas surgen cuando este equilibrio se rompe”, relata Herrera.
La mucositis es la primera manifestación de que algo va mal. Es un proceso inflamatorio superficial que puede producir enrojecimiento, hinchazón y sangrado en torno al implante dental. “Si la mucositis no se trata adecuadamente, el proceso puede evolucionar hacia la periimplantitis, en la que ya se ve afectado el hueso y se pone en riesgo el implante”, explica Núria Vallcorba, doctora en Odontología y patrona de la Fundación SEPA.
Este especialista fue una de las promotoras del mayor estudio epidemiológico realizado hasta la fecha en España sobre estas patologías, publicado en 2018 en el Revista de Periodoncia Clínica. “Teníamos la idea de que había muchas dolencias periimplantarias, pero desconocíamos la magnitud real del problema. Vimos que cerca del 24% de las personas estudiadas tenían periimplantitis y el 27%, mucositis. Es decir, que algo más de la mitad de las personas con un implante sufren estos procesos infecciosos e inflamatorios”, relata Vallcorba.
Para los pacientes, estos trastornos son en primer lugar un problema de salud, pero también pueden convertirse en un importante lastre económico —la inmensa mayoría de estos tratamientos no están cubiertos por la sanidad pública—. “Después de todo lo que me había gastado en hacerme la boca [18.000 euros]luego he tenido que ir pagando todas las visitas, tratamientos y revisiones”, protesta Remedios. Borja, por su parte, explica: “El primer implante que fue mal y tuvieron que quitarme costó unos 3.500 euros. Ahora, el que me han cambiado han sido casi 2.500. Súmale a eso todos los gastos asociados”.
Nart exponen los que, en su opinión, son los puntos clave para prevenir y hacer frente a estos problemas. “La mayoría de los factores que acaban desencadenando la periimplantitis son prevenibles o tratables”, defiende. El primero de ellos e indispensable es una buena higiene bucal, que “debe incluir el uso de cepillos interdentales o hilo entre dientes e implantes, así como el tratamiento previo de la periodontitis. [la infección de las encías]”, cuenta el presidente de SEPA.
En segundo lugar, es necesario que cualquier prótesis sobre implante permita el acceso al perímetro completo del dispositivo. “En ocasiones, las propias prótesis bloquean o dificultan la higiene alrededor del implante”, sigue Nart. Además, no todos los implantes son iguales y aquellos con materiales o superficies más rugosas tienden a hacer más fácil la colonización bacteriana. Otros factores que influyen son la cantidad de hueso existente en la zona y el tipo de encía. “La mucosa con queratina tiene más colágeno, más densa y menos vascularización, lo que frena la inflamación y limita su progresión”, ilustra.
“Hacerse la boca”
Los especialistas defienden que, en cualquier caso, pacientes y profesionales deben dejar atrás algunas ideas aún muy extendidas. “Muchos piensan todavía que ‘hacerse la boca’ es una ‘solución para siempre’ que nunca dará problemas. Y no es así. Es la mejor opción cuando la pérdida de las piezas naturales es un hecho, pero siempre que se pueda hay que intentar salvarlas. Y una vez instalado el implante, hay que cuidar la higiene, visitar al dentista dos o tres veces al año…”, cuenta Vallcorba.
Es en estas visitas cuando podrá detectarse si las bacterias de la boca están colonizando el implante y se ha iniciado el proceso inflamatorio que acabará afectando al hueso. “Las bacterias pueden desarrollar un biofilm en la superficie del implante. El objetivo es detectarlo a tiempo y retirarlo”, para lo que existen varios procedimientos, cuentan los especialistas.
Para David Herrera, lo ideal es apostar por la prevención “desde el minuto cero, incluso antes, cuando los problemas ni siquiera han comenzado a aparecer”. Se refiere a todos los factores de riesgo conocidos que posteriormente intervienen en una mala evolución de la salud bucodental. “El tabaquismo, la diabetes, la gingivitis, la periodontitis, la mala higiene bucodental… Cuando ves un paciente con estos perfiles hay que empezar a trabajar con él, acompañarle y darle todas las recomendaciones que le ayudarán a evitar la enfermedad en el futuro o reducir su gravedad”, insiste.
La boca y el resto del organismo están mucho más conectados en términos de salud de lo que a menudo se asume públicamente. Un ejemplo es el tratamiento adecuado de la periodontitis, que logra mejorar los niveles de glucosa en sangre hasta el punto que es posible evitar tomar el segundo medicamento que suele prescribirse a los pacientes con diabetes tipo 2.
Nuevas investigaciones tratan ahora de avanzar en el conocimiento de los factores que rodean la salud bucodental. “Estamos realizando un estudio prospectivo con un año de seguimiento para determinar la incidencia de mucositis periimplantaria en pacientes con periodontitis”, una dolencia muy común —afecta a más de un tercio de la población, según la SEPA— y cuyos pacientes “tienen una mayor probabilidad de desarrollar enfermedades periimplantarias”, explica Elena Figuero, profesora titular de Periodoncia de la Complutense.
En este caso, “los pacientes son evaluados inmediatamente antes y después de colocarles las rehabilitaciones sobre los implantes y, posteriormente a los 6 ya los 12 meses”. Los datos preliminares muestran una incidencia importante: “Aproximadamente el 75% de los pacientes presentan algún implante con sangrado en al menos un punto y aproximadamente el 50% de ellos presentan sangrado en al menos dos puntos. Estos valores tan elevados solo seis meses después de la colocación de las rehabilitaciones ilustran la necesidad de poner en marcha nuevas estrategias de frente a estas enfermedades de manera temprana, tal y como establece la guía clínica de la Federación Europea de Periodoncia”, concluye esta investigadora.
 Última hora Portal de noticias 24/7
Última hora Portal de noticias 24/7





Comments are closed.